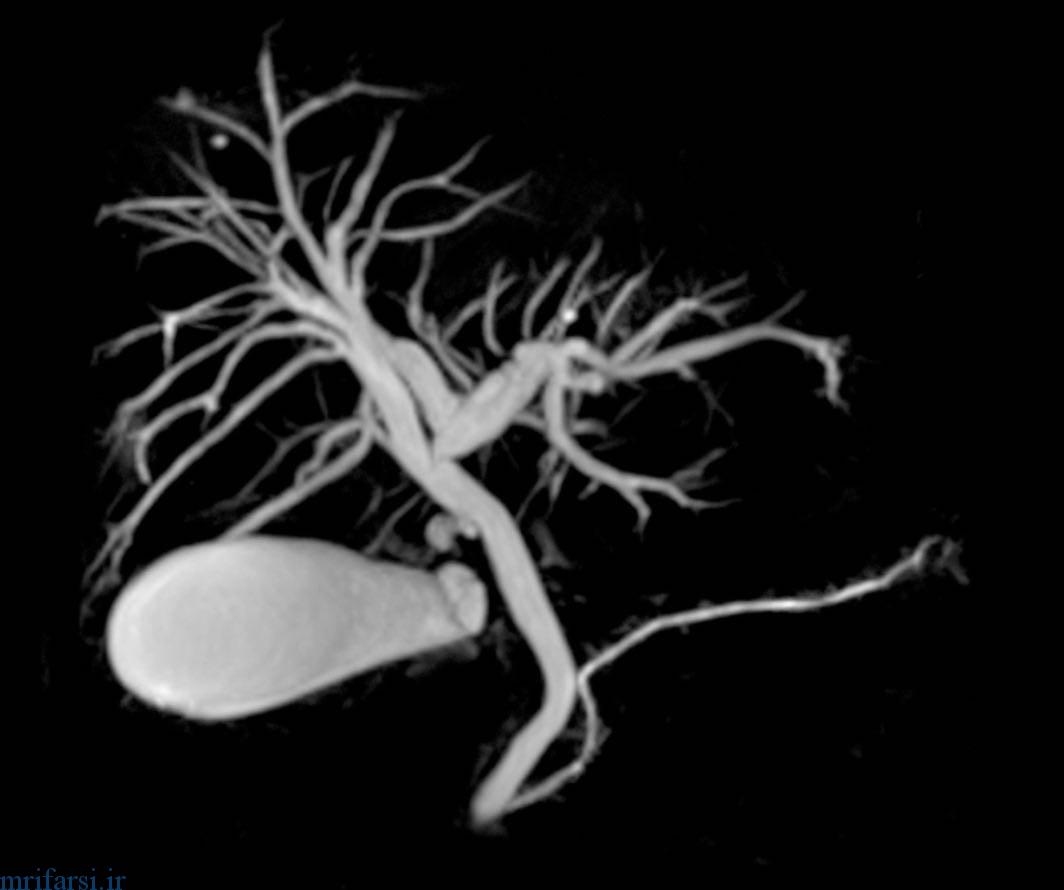
مقدمه : Introduction
پیشرفتهایی که در زمینه تصویربرداری به روش MRI بوجود آمده است باعث شده است که در سالهای اخیر تصویربرداری از کبد و مجاری صفراوی و پانکراتیک به راحتی و بدون تحمل وقت و هزینه زیاد و بدون عوارض توسط MRI انجام شود از جمله این پیشرفتها بوجود آمدن دستگاههای با تسلای بالا ، سکانسهای پیشرفته و سریع تصویربرداری ، و کویل های آرایه فازی می باشد که امکان تصویربرداری از قسمت های مختلف بدن در کمترین زمان را بوجود آورده است.
کلانژیوگرافی تشدید مغناطیسی نیز یک روش غیر تهاجمی ارزان و ایمن و سریع بوده که با استفاده از سکانس های مخصوص و Heavily T2W ، و بدون نیاز به هیچ گونه تزریقی ،درخت بیلیاری و مجرای پانکراتیک را به تصویر می کشد ، این روش در مقایسه با روش ERCP سریع و بیمار ایمن بوده و تصاویر تشخیصی بهتری ارائه می دهد.
مقایسه معایب و مزایای MRCP با ERCP :
ERCP یک روش تشخیصی درمانی بوده و توسط پزشک متخصص گوارش و کبد تحت گاید فلوروسکوپی انجام می شود . این روش یک روش تهاجمی بوده و نیاز به وارد کردن اندوسکوپ به دوازدهه و پیدا کردن اسفکتر مجرای صفراوی و تزریق ماده کنتراست به داخل مجرا می باشد . تصویربرداری بعد از تزریق ماده کنتراست به داخل مجرای صفراوی به وسیله اشعه X و فقط در یک جهت انجام می شود و همچنین به علت نیاز به ورود آندوسکوپ به دوازدهه بیمار و مشکل بودن تحمل این روش برای بیماران ، انجام این روش تحت تزریق داروی بیهوشی و تحت نظر پزشک بیهوشی انجام می شود، بنابراین عدم مزیت های این روش در مقایسه با MRCP به ترتیب زیر می باشد :
- با توجه به توضیحات بالا ،انجام این روش نیاز به مهارت بالای انجام دهنده کار یعنی پزشک متخصص گوارش و کبد دارد. در حالیکه MRCP به راحتی توسط کارشناسان رادیولوژی انجام می شود.
- وارد کردن آندوسکوپ و پیدا کردن مجاری صفراوی باید با دقت خیلی زیادی انجام شود چراکه ممکن است باعث پارگی دوازدهه و خونریزی و …. شود.
- MRCP در مقایسه با ERCP نیاز به ماده کنتراست مضر و اشعه X ندارد و کنتراست تصاویر آن توسط سکانس های مخصوص MRI حاصل می گردد.
- با توجه به اینکه ERCP در یک جهت انجام می شود روی هم افتادن تصاویر ساختارهای آناتومیکی باعث عدم دیده شدن قسمت های مختلف آن می شود ، در حالیکه MRCP در جهات مختلف با راحتی قابل انجام است.
- ERCP در ۱۰%-۵% موارد روش ناموفقی می باشد و در حدود ۲۰%-۵% موارد غیر قابل انجام می باشد در حالیکه موارد غیر قابل انجام MRCP زیر ۵% می باشد.
- میزان عوارض بعد از ERCP حدود ۸ %– ۵ % می باشد و میزان مرگ و میر بعد از آن حدود ۱٫۵ % می باشد ، در حالیکه میزان عوارض مرگ و میر بعد از MRCP در حد بسیار پایین و نزدیک صفر می باشد.
- MRCP در نشان دادن نواحی اکستراداکتال ، پارانشیمال و عروق اطراف مجاری ، متاستاز ها و غده های لنفاوی بیمار مفید می باشد در حالیکه ERCP فقط مجاری صفراوی را نشان می دهد.
- با توجه به اینکه ERCP فقط ناحیه دیستال تنگی را نشان می دهد ، بنابراین در نشان دادن تنگی های شدید و بررسی بعد از عمل جراحی مناسب نمی باشد.در حالیکه MRCP ناحیه قبل و بعد از تنگی را به خوبی نشان می دهد بنابراین
تنگی های شدید در روش MRCPبهتر بررسی می شوند.
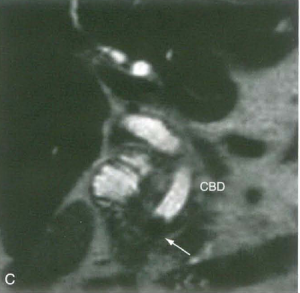
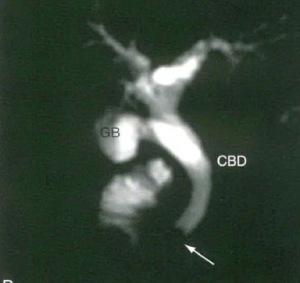
عدم مزایای مهم MRCP نسبت به ERCP موارد زیر می باشد:
- MRCPفقط یک روش تشخیصی بوده در حالیکه ERCP می تواند در حین انجام آزمون جنبه درمانی اورژانسی نیز داشته باشد.
- MRCP در نشان دادن درناژ صفراوی و همچینین در نشان دادن گستردگی مجرای سیستیک ضعیف است.
- MRCP رزولشن فضایی کمتری دارد و همچنین در نشان دادن مجاری غیردیلاته محیطی ضعیف عمل می کند.
- مشکلات محیط MRI نیز از عدم مزایا محسوب می شود از جمله اینکه بعضی از بیماران از جمله بیمارانی که ضربان ساز قلبی یا پروتز فرومگنتیک دارند و یا بیمارانی که از محیط بسته می ترسند قابل انجام نیست.
اندیکاسیون های کلینیکی MRCP :
- یکی از اندیکاشیون های MRCP بررسی بیمارانی است که بنا به دلایل مختلف نمی توانند ERCP انجام دهند و یا ERCP ناموفق داشته اند مانند بیمارانی که عمل جراحی شکمی انجام داده اند .
- بیمارانی که بیماری آنها در حدی نیست که ریسک ERCP را بپذیرند.
- بیمارانی که آنزیم های کبدی و یا بیلی روبین آنها بیش از حد نرمال است .
- بیمارانی که احتمال تنگی در مجاری صفراوی داده می شود.
- بیمارانی که مشکوک به پانکراتیک حاد می باشند.
- جهت کنترل و پیگیری بیماریهای خوش خیم سیستم بیلیاری از جمله کلانژیت اسکلروزه .
- بیمارانی که پیوند کبدی شده اند ،جهت بررسی عملکرد سیستم بیلیاری و بررسی مجاری و میر صفراوی MRCP انجام می دهند.
- در بیمارانی که قرار است کلسیستکتومی شوند جهت بررسی کلدوکو لیتازیس MRCP مورد نیاز است.
آمادگی های قبل از آزمون برای بیماران : Patient preparation
قبل از آزمون MRCP بیمار نیاز به آمادگی شکمی و خالی بودن معده و دوازدهه دارد برای این کار بیمار باید حداقل ۳-۴ ساعت ناشتا باشد ، این موضوع از ۲ جهت حائز اهمیت است ابتدا اینکه خالی بودن معده و دوازدهه باعث می شود کیسه صفرا ترشح غیرضروری نداشته و در تصاویر MRCP با سیگنال بهتری دیده می شود ، دوم اینکه خالی بودن لوله گوارش باعث عدم تصویرسازی آن روی تصاویر مجاری صفراوی خواهد شد.
برای هر چه کم تر کردن آرتیفکت های حرکتی می توان از مواد آنتی اسپاسماتیک (گلوکان ۱mg بصورت IV ) و یا از هیوسین بوتیل بروماید (۴۰ mg بصورت IV ) استفاده کرد.
باید توجه شود که بیمار در ۲۴ ساعت گذشته ERCP انجام نداده باشد چراکه ورود ماده کنتراست با ویسکوزیته بالا باعث عدم دیده شدن مجاری صفراوی خواهد شد.

سکانس های تصویربرداری :
three Plan localizer
Axial T1 OP-IP
Axial T2W FSE
Axial T2W True FISP
HASTE: Thick slab HASTE -Thin slab HASTE
۳D .T2W SPC –RST, ISO
MIP, VRT , CPR Imaging
;three paln localizer
این سکانس که در دستگاههای مختلف با اسامی مختلف از جمله Survey ، Topogram ، Scout view موجود می باشد. سه تصویر اولیه با وزن T1 و بصورت SPGR در سه جهت آگزیال ، کرونال ،ساجیتال ارائه میدهد ، که برای تنظیم کردن سکانس های بعدی از آنها استفاده میشود. این سکانس به صورت Free Breathing تهیه میشود ، بهتر است یک نسخه از این سکانس بصورت Breath Hold تهیه شود تا در موقعیت یابی دیافراگم و قله کبد در سکانس های بعدی کمک کننده باشد.
Axial T1W OP-IP :
این سکانس با TR ، TE ، FA مخصوص تصویری با وزن T1 ارائه می دهد اغلب از نوع دابل اکوی این سکانس با وزن T1 یا dual spoiled GRE T1 استفاده میشود. مشخصه اصلی این سکانس استفاده از دو زمان اکوی متعدد میباشد که TE1 اول بصورت out of phase ، TE2 بصورت In phase انتخاب میشود تصویری که از TE1 بدست می آید تصویری است که در آن چربی میکروسکوپیک و یا چربی داخل واکسلی ( یعنی چربی که با آب در داخل یک واکسل قرار گرفته است ) ، حذف شده است .
بنابراین در تصاویر حاصل از این سکانس ارگانهای آبکی شکم از جمله کلیه ها و کبد ،طحال و …. با نوار سیاه اطراف آنها مشخص می شوند که به علت قرار گرفتن چربی میکروسکوپیک در اطراف این ارگانها می باشد.
با مقایسه تصویر حاصل از TE1 با تصویر حاصل از TE2 ، کاهش سیگنال ناشی از وجود چربی منتشر کبدی بررسی می شود و همچنین ضایعات فوکال نیز از لحاظ نوع چربی داخل آنها بررسی می شود.
در این سکانس نواحی مختلف اطراف مجاری صفراوی و پانکراتیک ، پارانشیم کبد و پانکراس ،دیواره عروق و مجاری از لحاظ وجود ضایعات ،خونریزی و …. بررسی میشود.
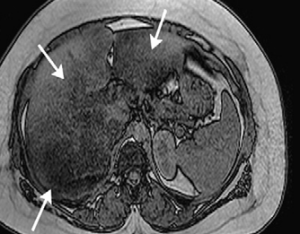
| تصویرسمت چپ تصویر T1 W IP می باشد.که با TE=4.9 تهیه شده است.
تصویر سمت راست تصویر T1W OP می باشد که با TE=2.22 تهیه شده است. که کاهش سیگنال ناشی از fatti infiltration در ان دیده میشود.(فلش های سفید) همان طور که ملاحظه میفرمایید چربی زیر پوستی در این تصویر حذف نشده است. – مشخصه ی اصلی برای تفکیک این دو تصویر از همدیگروجود نوار سیاه در اطراف احشا ی شکمی می باشد. |
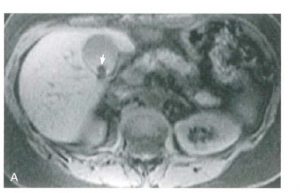
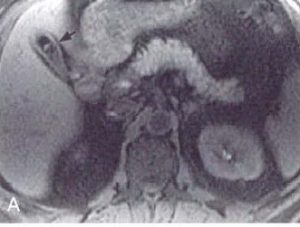
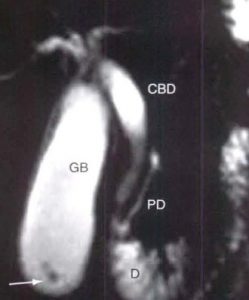
| هر دو تصویرتصاویر T1W از شکم می باشد به تصوبر سنگ در قسمت خلفی کیسه صغرا توجه کنید ( فلش سفید تصویر سمت راست)
تصویر سمت چپ ضخیم شدگی دیواره کیسه صفرا را به خوبی نشان می دهد |
| TR=۱۰۰ msec | T1W OP- IP |
| TE1(OP)=۲٫۲۲ msec
TE2(IP)=۴٫۹msec |
FOV=۳۸۰ |
| FA=70 | RFOV=۱۰۰ |
| Concatenation=3 | Resolution=۲۵۶ |
| Scan time=۴۰sec | Slice thickness=۶mm |
| IPAT=YES | Number of slices=۲۱ |
| Ph.ench direction= A-P | |
| ETL=– |
Axial T2W FSE :
این سکانس با پارامترهای توضیح داده شده در جدول مربوطه امده است در جهت آگزیال و از کل کبد تهیه می شود . از بالای قله کبدی تا کرست ایلیاک را با استفاده از مقاطع و فاصله بین مقطعی مناسب پوشش می دهیم . جهت از بین بردن آرتیفکت های حرکتی ناشی از تنفس بیمار با توجه به شرایط بیمار از یکی از روش های حذف حرکت از جمله BH ، RT ، Pace trigger استفاده میکنیم.
با توجه به اینکه این سکانس از نوع سکانسهای اسپین اکو می باشد بنابراین سیگنال عروق در آن به صورت سیاه بوده و به سرعت جریان خون بستگی دارد بنابراین در تصاویر بدست آمده عروق کبدی از جمله ورید پورت و هپاتیک و شریانهای هپاتیک و شریانها و وریدهای شکمی به صورت سیاه و با سیگنال کم مشاهده میشود در حالی که مجرای صفراوی و پانکراتیک به صورت روشن و سیگنال یالا مشاهده میشوند بنابراین تصاویر حاصل از این سکانس تصاویر بسیار ایده الی برای پیدا کردن و بررسی مجرای صفراوی در مقاطع عرضی می باشد.
از طرف دیگر در تصاویر حاصل از این سکانس ،هم می توانیم بافت های اطراف عروق و CBD را بررسی کرد و هم پارانشیم کبد و توده های احتمالی آن را بررسی می کنیم .
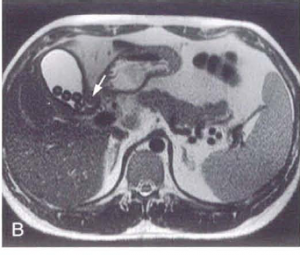
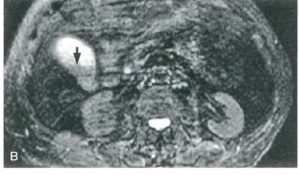
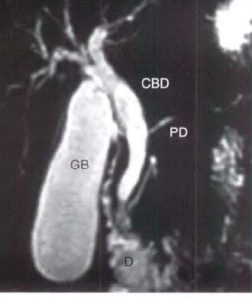
| تصاویر T2W FCE می باشند همان طور که میبینید سیگنال عروق در این تصاویر سیاه می باشد و سیگنال CBD و کیسه صفرا سفید می باشد در تصویر سمت راست تصویر سنگ های متعدد در داخل کیسه صفرا به صورت low signal با کنتراست خوبی دیده می شود تصویر سمت چپ وجود sludg را در داخل کیسه صفرا نشان می دهد |
| TR=3100 | T2W FSE |
| TE=100 | FOV= ۳۸۰mm |
| FA=90 | RFOV= ۷۰ |
| Concatenation=3 | Resolution= ۳۲۰ |
| Scan time= ۴۰ sec | Slice thickness= ۶mm |
| IPAT=YES | Number of slices= ۲۱ |
| Orientation=Axial | Ph.ench direction= AP |
| ETL=24 |
Axial T2 true FISP :
این سکانس در دستگاههای مختلف به اسامی مختلف دیده می شود:
-
Fast imaging employing steady state Acquisition
- FIESTA (GE) SSFP Steady state free precession
برخلاف تصاویر حاص از سکانس T2W FSE که در آن عروق سیاه و CBD روشن دیده می شود ،در تصاویر حاصل از SSFP ، عروق و CBD هر دو به صورت روشن دیده می شوند در واقع سیگنال جریان خون در این سکانس وابسته به جهت جریان نمیباشد بلکه کنتراست به صورت کلی بر اساس نسبت T1/T2 می باشد و از آنجایی که خون و CBD نسبت T1/T2 بالایی دارند در تصاویر این سکانس بصورت روسن دیده می شوند در نتیجه این سکانس جهت ارزیابی موقعیت قرارگیری عروق نسبت به CBD و همچنین احتمال ترومبوز در آنها به کار می رود ،از طرف دیگر پارانشیم کبدی و نواحی اطراف مجرای کبدی بخوبی در این سکانس قابل ارزیابی و بررسی می باشد.
نکته مهم در استفاده از این ۲ سکانس T2 FSE ،True FISP T2 در کنار هم این است که با توجه به تفاوت سیگنال عروق در تصاویر حاصل از این دو سکانس با پزشک رادیولوژیست با در کنار هم قرار دادن تصاویر حاصل از این دو سکانس به نحو احسن می تواند مجاری صفراوی و پانکراتیک را پیدا کرده و در مقطع عرضی و مقاطع مختلف بررسی کند از طرف دیگر با مقایسه تصاویر ، سیگنالهای مشکوک اطراف CBD بررسی شده و در صورت اینکه عروق در مجاورت مجرا وجود داشته باشد کاملا مشخص می شود .
-پیدا کردن عروق در کنار مجاری و بررسی آن از این جهت اهمیت دارد که ممکن است آرتیفکت پالسی در CBD ایجاد کرده و و جود یک سنگ یا نقص پرشدگی داخل مجرا را تداعی کند.
– سکانس های FSE ، SSFP قابل تبدیل به سکانس های Single shot هستند ،که با این کار میتوانیم زمان تصویرگیری از هر مقطع را به زیر یک ثانیه رسانده و در نتیجه تحمل زمان اسکن برای بیماران راحت تر شده و آرتیفکت حرکتی کم می شود.
– با توجه به شرایط مریض و نوع نفس کشیدن و سن و سطح هوشیاری وی می توانیم از روش های مختلف حذف کردن حرکت استفاده کنیم از جمله BH ، R.G ، pace G استفاده کنیم.
| TR=3.6 msec | T2W SSFP |
| TE=1.47msec | FOV=380 |
| FA= | RFOV=70 |
| Concatenation=1 | Resolution=320 |
| Scan time=17sec | Slice thickness=6mm |
| IPAT=YES | Number of slices=21 |
| orientation = axial | Ph.ench direction=AP |
| ETL=- |
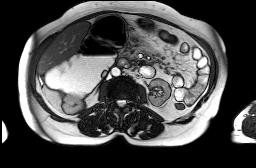
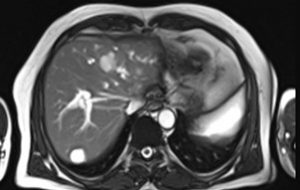
| تصا ویر T2W SSFP می باشند.در این تصاویر همان طور که می بینید سیگنال عروق و CBD سفید می باشد.
تصویر چپ یک ضایعه ی سیگنال با لا را در لوب راست کبد نشان می دهد در تصویر سمت راست مقاطع عرضی از CBD شریان و ورید SMV در کنار هم دیده می شوند. |
Half fourier acquisition single shot turbo spin echo : HASTE
این سکانس دارای ویژگی های زیر می باشد :
- با توجه به نحوه پر کردن فضای K ، تک مرحله ای بودن و ETL بالای آن این سکانس دارای زمان اسکن بسیار پایین و مناسب می باشد در نتیجه برای بیماران با مشکلات تنفسی و uncooperative بسیار مفید می باشد.
- با توجه به این که این سکانس از نسخه های FSE می باشد بنابراین ویژگی های کنتراستی FSE را دارا می باشد و می تواند جایگزین بسیار مناسبی برای سکانس FSE در بیماران با همکاری کم و بیمارانی که بنا به دلایلی تنفس منظمی ندارند. باشد. سیگنال عروق به صورت سیاه و سیگنال CBD و مجرای MPD بصورت روشن دیده می شود. دیواره و عروق و بافت های اصراف مجاری ، پارانشیم کبد و پانکراس و دیگر احشای شکمی در این سکانس قابل بررسی می باشند.
- این سکانس که دارای ETL بالا می باشد به علت استفاده از ESP کم (فضای بین اکویی کم) دارای حساسیت کمتری نسبت به پذیرفتاری مغناطیسی می باشد . در نتیجه برای تصویربرداری از بیمارانی که کلیپ جراحی ،کاتتر درون صفراوی و استنت عروق داراند استفاده می شود . این سکانس در بررسی بیماران بعد از کلسیستکتومی ، یا بیمارانی که پیوند کبدی انجام داده اند کاربرد دارد.
- از دو نوع مختلف این سکانس در آزمون MRCP استفاده میشود :
- Thick slab HASTE
- Thin slab HASTE
Thick slab HASTE :
این سکانس که پارامترهای آن در جدول آمده است دارای TR و TE خیلی بالا و بصورت Heavily T2W می باشد . TR و TE بالا باعث حذف سیگنال بافتهای اطراف مجاری شده و در نتیجه در تصاویر بدست آمده فقط سیگنال CBD و مایعاتی که زمان آسایش T2 بالایی دارند باقی می ماند بنابراین در تصاویر حاصل از این سکانس کنتراست خوبی بین مجاری و بافت های اطراف بوجود می آید. از طرف دیگر ضخامت مقطع انتخابی در حدود ۱۰۰-۲۵ میلی متر می باشد و بنابراین با این ضخامت بالا میتوان کل مجاری کبدی و صفراوی را در یک بار تصویرگیری ، نشان داد و با توجه به این که این که این سکانس بصورت تک مقطعی وتک مرحله ای میباشد (Single shot , single slice ) بنابراین میتوان با تغییر جهت میدان دید FOV قسمت های مختلف مجاری کبدی و صفراوی را به تصویر کشید
| TR=4500 msec | HASTEl |
| TE=792 sec | FOV=380 |
| FA=180 | RFOV=70 |
| Concatenation=1 | Resolution=480 |
| Scan time=6msec | Slice thickness=40mm |
| IPAT=YES | Number of slices=1 |
| Ph.ench direction=optional | |
| ETL=205 |
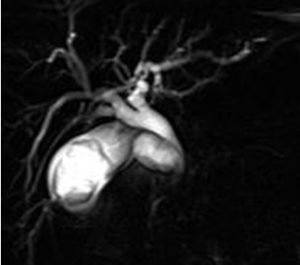
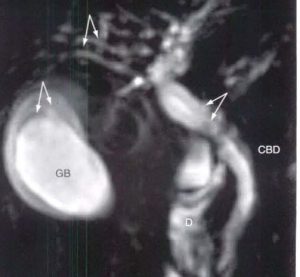
| تصاویر Thick Slab HASTE می باشند که با ضخامت mm ۴۰ تهیه شده است قسمت های مختلف مجاری صفراوی در این تصاویر مشخص می باشد تصویر سمت چپ مجرای سیستیک را بهتر از تصویر راست نشان می دهد در واقع چون مجرای سیستیک در تصویر سمت راست به خوبی دیده نشده است تصویر سمت چپ در جهتی دیگر تهیه شده است که مجرای سیستیک را بهتر نشان می دهد
در تصاویر بالا نواحی با کاهش سیگنال در داخل کیسه صفرا با کیفیفت بسیار پایین مشخص است که در واقع چون ضخامت مقطع بالا می باشد اثر میانگین گیری حجمی باعث عدم مشخص شدن بهتر نقص پر شدگیهای این نواحی شده است از طرف دیگر دیلاته بودن مجاری صفراوی و تنگی CBD مشخص شده است |
مزایای سکانس Thick slab HASTE :
- زمان اسکن در این سکانس بسیار پایین می باشد و در نتیجه تحمل حبس نفس برای بیماران امکان پذیر می باشد .
- با توجه به تک اسلایسی بودن می توانیم این سکانس را در زوایای مختلف برای نشان دادن قسمت های مختلف مجاری به کار ببریم.
- Thick slab HASTE سکانس بسیار خوبی برای نشان دادن تنگی ها می باشد یعنی تنگی های مجاری صفراوی در کنتراست Heaviley T2W ناشی از این سکانس به مقدار واقعی خود نشان داده می شوند.
عدم مزایای Thick slab HASTE :
- با توجه به ضخامت مقطع بالا در این سکانس (۲۰-۱۰۰mm ) نقص پرشدگی های کوچک داخل مجرا ممکن است دیده نشوند یعنی چون سیگنال از ضخامت بالا بدست می آید در نتیجه روی هم افتادن سیگنالهای اطراف باعث عدم دیده شدن نقص های کوچک می شود ، در واقع در تصاویر حاصل اثر Partial volume averaging وجود دارد.
- بنا به دلایل گفته شده در این سکانس سیگنالهای ناخواسته از جمله سیگنال لوله گوارش ،آسیت های شکمی ، تصویر سازی کرده در نتیجه باعث کاهش کیفیت تصاویر شده یا باعث عدم دیده شدن تصویر مجاری می شوند.
Thin slab HASTE :
این سکانس که پارامترهای آن در جدول آورده شده است ، یک سکانس FSE بوده و TE آن پایین تر از سکامس Thick slab .H می باشد در نتیجه هم مجاری و هم بافت های اطراف و هم پارانشیم کبدی در آن قابل بررسی می باشند در تصاویر حاصل سیگنال عروق سیاه بوده و مجاری به صورت روشن دیده می شوند.
- این سکانس را می توان بر حسب نیاز در جهات مختلف آگزیال ، کرونال و ساجیتال تهیه کرد و در تصاویر بدست آمده از آن مقاطع مجاری صفراوی بررسی می شود.
- با توجه به پایین بودن ضخامت مقطع در این سکانس (۳-۴ mm ) ،نقص پرشدگی های بسیار کوچک داخل مجرا در این سکانس بهتر دیده می شوند و در واقع آرتیفکت میان گیری حجمی از بین می رود.
- با توجه به زمان اسکن اغلب از این سکانس به صورت H استفاده می شود.
- تکنیک single shot که در این سکانس استفاده می شود آرتیفکت حرکتی را بسیار کاهش می دهد.
- به علت ETL بالا و ESP کم این سکانس به پذیرفتاری مغناطیسی حساسیت کمتری دارد در عوض تصاویر حاصل از این سکانس دارای Image Blurring می باشند.

| تصویر بالا Thin slab HASTE می باشد که در مقطع عرضی تهیه شده است همان طور که می بینید در این تصویر نقص پر شدگی خلفی کیسه صفرا به خوبی مشخص است ( فلش سیاه ) |
| TR= 1200msec | HASTE |
| TE=85 msec | FOV=380 mm |
| FA=150 | RFOV=70 |
| Concatenation=3 | Resolution=320 |
| Scan time= | Slice thickness=6mm |
| IPAT=YES | Number of slices=21 |
| Ph.ench direction=AP | |
| ETL=205 |
۳D T2 SPC rst . iso , IPAT :این سکانس که پارامتهای آن در جدول آمده است . دارای چند ویژگی مهم می باشد . اول اینکه این سکانس دارای TE = 681 می باشد که باعث می شود تصاویر حاصل از این سکانس بصورت Heavily T2W باشد ،دوم اینکه این سکانس از نوع سکانسهای Restore می باشد یعنی در انتهای هر اکو یک پالس ۹۰’- اعمال می شود تا بردار عرضی باقیمانده بصورت فعال به محور Z بازگردانده شود و در شروع اکوی بعدی بردار عرضی بلندتری داشته باشیم که این کار مضافا باعث تقویت سیگنال بافتهای با T2 بلند می شود.
ویژگی سوم این سکانس ۳D بودن آن می باشد یعنی مقاطع بصورت ریز ، ۱mm یا کمتر از ۱mm تهیه شده و سپس به صفحهی ۳D برده میشود و میتوان اقدامات بازسازی روی آن انجام داد.
ویژگی چهارم اینکه این سکانس علاوه بر مقاطع ریز، فاصله بین مقطعی در آن وجود ندارد وحتی هم پوشانی مقاطع نیز در این سکانس وجود دارد. {over lapping}به علاوه این سکانس دارای ماترینس بالا نیز میباشد در نتیجه رزولشن فضایی در تصاویر حاصل از این سکانس بیمار مطلوب میباشد.
مزایای این سکانس برای آزمون MRCP :
- در تصاویر حاصل از این سکانس نقص پرشدگیهای بسیار کوچک در کنتراست Heavily T2w با رزولشن بالا دیده میشوند.
- با توجه به ۳D بودن این سکانس تصاویر حاصل به صفحه ۳D منتقل شده و میتوانیم اقدامات بازسازی روی آن انجام داده و مجاری صفراوی را در جهات کرونال ساجیتال و حتی اگزیال بررسی کنیم. به علاوه اینکه میتوانیم تصاویر MIP ، VRT نیز از مجاری تهیه کنیم.
- در واقع سه نوع تصویر از این سکانس به دست میآید:
۱-) source image
۲-) MIP image
۳-) VRT image
| TR=2500 msec | T2W –SPC-rst-iso |
| TE=702 | FOV=380 |
| FA=140 | RFOV=100 |
| Concatenation=1 | Resolution=358 x 384 |
| Scan time=5 min | Slice thickness=1mm |
| IPAT=YES | Number of slices=80 |
| Ph.ench direction=R-L | |
| ETL=191 |
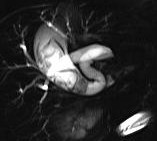
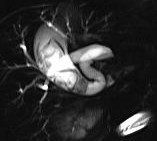
| تصویر سمت راست تصویر حاصل از سکانس Thick slab HASTE می باشد که تصویر کیسه صفرا و مجرای سیستیک را نشان می دهد همان طور که ملاحظه می فرمایید تصویر سمت راست هیچ گونه نقص پرشدگی در داخل کیسه صفرا نشان نمی دهد در حالی که تصویر سمت چپ که تصویر ۱mm حاصل از سکانس T2 SPC می باشد نقص پر شدگی وسیعی را در داخل کیسه صفرا نشان می دهد
|
: Source image
- در این تصاویر که بصورت کرونال و از روی مجاری صفراوی تهیه شده است، مجاری در مقاطع کرونال با کنتراست بیمار بالا رزولشن فضایی مطلوب دیده میشوند با توجه به ریز بودن مقاطع و فاصله بین مقطعی کم رزولشن فضایی در این تصاویر بسیار مطلوب میباشد بنابراین در این تصاویر نقص پرشدگیهای بسیار ریز ، سنگهای کوچک ، خونریزیها و … با کنتراست خوبی بررسی میشوند یعنی در مقایسه با تصاویر thick slab وThin slab HASTE احتمال آرتیفکت میانگین گیری حجمی کاملاً از بین میرود.
- در تصاویر حاصل از این سکانس میتوانیم ارتباط بین مجاری و نحوه پرشدن مجاری را بررسی کنیم.
- مجرای سیستیک که بررسی آن در تصاویر Thick slab HASTE بدلیل همپوشانی بافتهای آناتومیکی دیگر مشکل میباشد، در این تصاویر قابل بررسی میباشد.
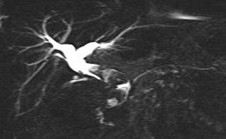
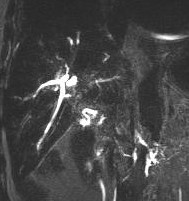
| تصاویر حاصل از سکانس T2 SPC می باشند که تصویر راست سنگهای متعددی را در داخل مجرای صفراوی نشان می دهد ( فلش سفید )
تصویر چپ مجرای سیستسک را در مقطع کرونال و به صورت باز شده نشان می دهد
|
MIP image :
- تصاویر MIP شبیه تصاویر Thick slab HASTE و کلانژیوگرام در ERCP میباشد و نمای کمی از مجرای صفراوی و پانکراتیک در اختیار ما قرار میدهد.
- با توجه به اینکه تصاویر MIP بر اساس جمعآوری سیگنالهای بالا بافتها بدست میآید بنابراین سیگناللهای ناخواسته از بافتها وارگانهای اطراف نظیر ادم بافتها و سیگنال لوله گوارش و آسیتهای شکمی روی تصویر مجاری، تصویرسازی کرده و باعث کاهش کیفیت تصاویر میشوند. به علاوه نقص پرشدگیهای کوچک در داخل سیگنال بالای اطراف خون در داخل مجاری، احاطه شده و دیده نمیشود.
- عدم مزیت دیگر این سکانس این است که به علت توضیحاتی که در بالا ارائه شد، تنگی در این تصویر بیش از مقدار واقعی نشان داده میشوند.
- VRT : volume rendering technique : این روش بیشتر برای بررسی ام آر آنژیوگرافیها استفاده میشود ولی تصاویر حاصل از آن برای تشخیص کلدکولیتیازیس نیز در مقایسه با تصاویر Thick slab و MIP مفید میباشد.
- تصاویر MIP قابلیت چرخش در زوایا و جهات مختلف دارند بنابراین با ایجاد چرخش در زوایای مختلف میتوانیم مجرای سیستیک و قسمتهای مختلف مجاری صفراوی را بررسی کنیم.
سکانس های با تزریق : contrast enhanced sequences
تزریق ماده کنتراست جهت بررسی نئویلاسمهای احتمالی، عفونتها ، ضایعات پارانشیمال کبدی، دیوارههای مجاری صفراوی و بافتهای اطراف دیوارهها میباشد.
برای ین کار ماه کنتراست چلاتگادلنیوم بر میزان ۱mm/kg و با سرعت ۲cc/sec تزریق میشود و در فازهای آرتریال (۲۰cc) پورتال ۵۰cc و فاز سیستمیک ۲min تصویربرداری صورت میگیرد.
برای این کار از سکانسهای با وزن T1 و با حذف چربی ۲ بعدی یا ۳ بعدی استفاده میکنیم.
T1 Fl2D GRE.F.S
۳D T1 VIBE.F.S- Volume interpolated breath hold Exam
۳D FAME : fast Acquisition with multiplanar egger
LAVA : Liver acquisition with volume Acceleration
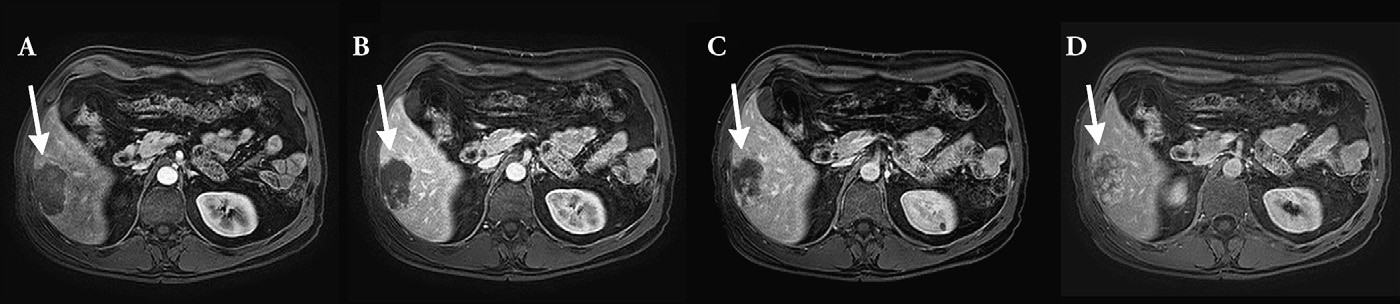
| تصاویر A B C D تصاویر T1W- FS می باشند که در زمانهای مختلف و در فازهای مختلف تهیه شده است که نحوه جذب ماده کنتراست را در داخل همانژیوم کبدی در فازهای مختلف نشان می دهد تصویر A فاز شریانی و تصویر B فاز وریدی و تصاویر C و D تصاویر تاخیری می باشد |
| TR=3.49 msec | T1 W VIBE |
| TE=1.25 msec | FOV=380 |
| FA=10 | RFOV=70 |
| Concatenation=1 | Resolution=209×256 |
| Scan time=20 sec | Slice thickness=1.7 mm |
| IPAT=YES | Number of slices=60 |
| Ph.ench direction=R-L | |
(Functional magnetic resonance cholangiography ) : FMRCP
برای این کار از مواد کنتراست هپاتوبیلیاری استفاده میشود از جمله این مواد میتوان
MN (DP.DP) ، Iron HBED ، Iron HBEG ، Gadolinium EOB نام برد، این مواد محلول در چربی بوده و توسط هپاتوسیتهای کبدی برداشته میشوند و توسط سیستم صفراوی ترشح میشوند.
بنابراین در تصاویر T1 بعد از تزریق ، مجاری بصورت High signal مشاهده میشوند.
- ماده کنتراست به میزان ۵ ml/kg و با سرعت تزریق ۲-۳ml/min تزریق میشود ترشح دارو به سیستم بیلیاری بعد از حدود ۱۰ دقیقه شروع میشود تصویربرداری از ابتدای تزریق شروع شده و تا حدود ۲۰ دقیقه بعد از تزریق ادامه پیدا میکند در مواردی مانند وجود تنگی در مجاری و یا وجود اختلال در عملکرد هپاتوسیتها میتوانیم تصاویر تأخیری و به فواصل ۲ ساعت و تا حداقل ۲۴ ساعت تهیه کنیم. در واقع تصاویر تأخیری را تا موقع دیده شدن ماده کنتراست در کیسه صفرا و دئودنوم ادامه میدهیم.
- نکته قابل توجه در انجام FMRCP این است که اگر ما نیاز به MRCP معمولی برای بیمار داریم. حتماً بایلد قبل از تزریق داروی کنتراست هپاتوبیلیاری MRCP استاندارد را تهیه کنیم چرا که وجود ماده کنتراست بداخل مجاری کبدی باعث کاهش زمان آسایش T2 در CBD شده و در نتیجه باعث اختلال در تفسیر تصاویر میشود.
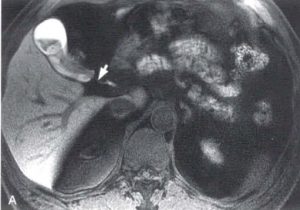
| تصویر سمت راست تصویر T1W می باشد که بعد از تزریق ماده کنتراست هپاتوبیلیاری در مقطع عرضی تهیه شده است که ورود ماده کنتراست به داخل کیسه صفرا را نشان می دهد
تصویر سمت چپ قسمتهای مختلف مجاری صفراوی و سیستیک را در فازهای تاخیری به صورت High Signal نشان می دهد |
اندیکاسیونهای FMRCP :
اگرچه سکانس SSFSE برای نشان دادن تنگیهای مجاری صفراوی و پانکراتیک تا حدود زیادی دقیق میباشد ولی حساسیت و ویژگی MRI با استفاده FMRCP افزایش پیدا میکند و مخصوصاً در بررسی زود هنگام تنگیها FMRCP بسیار مفید است چرا که تنگیهای کوچک و اولیه در MRCP معمولی، دیده نمیشود، به علاوه اینکه تنگیهای قبلی و درمان شده نیز ممکن است در MRCP استاندارد بدلیل دیلاته ماندن مجاری، به اشتباه تنگی تشخیص داده شوند.
بنابراین اندیکاسیونهای زیر را میتوان برای FMRCP در نظر گرفت.
- در بیمارانی که MRCP معمولی، تشخیص قطعی ارائه نکرده است. مثلاً در بیمارانی که آسیت شکمی یا ادم بافتهای اطراف را داشتهاند و MRCP معمولی کیفیت لازم برای تشخیص قطعی را نداشته است.
- Lee و همکارانش دریافتهاند که FMRCP در بررسی ارتباط بین مجاری و مسیر پرشدن و حرکت صفرا بهتر و دقیقتر از S MRCP میباشد. بنابراین روش FMRCP میتواند در طرحریزی قبل از عمل جراحی مفید باشد.
- یافتن تنگیهای اولیّه، نقص پرشدگیها، گشادی مجرا، نیز از اندیکاسیونهای
F MRCP میباشد. - جهت بررسی مجرای پانکراتیک نیز تزریق داخل وریدی سکرتین انجام میشود.
Kinematic MRCP :
این روش MRCP با استفاده از سکانس Thick slab HASTE و بصورت سریهای تک اسلایسی تهیه میشود و سپس بصورت سینه لوپ نمایش داده میشود. هیچگونه ماده کنتراست با ماده انتی اسپاسماتیک تزریق نمیشود.
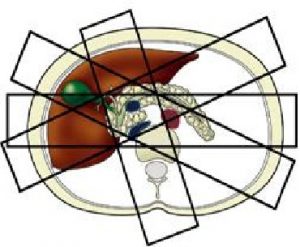
ابتدا مجاری صفراوی و پانکراتیک در جهات مختلف آگزیال و ساجیتال و کرونال با استفاده از سکانس thick slab HASTE تصویربرداری میشود. تصویربرداری با این سکانس در زوایای ۱۵ ˙ ، ۳۰˙ ، ۴۵˙ در جهت راست و چپ در پلانهای ابلیک تکرار میشود. در میان تصاویر بدست آمده پلان تصویری که قسمت دیستال مجاری صفراوی و اسفنکتر مجاری را خوب نشان میدهد، را انتخاب کرده و در همان جهت (همان پلان) ۲۰تصویر پی در پی تهیه میشود. تصاویر بدست آمده بصورت cine loop نمایش داده میشوند.
K MRCP میتواند جهت بررسی اسفنکلتر و آمپول واتر به کار رود با استفاده از این روش قسمت دیستال CBD از لحاظ وجود تنگی و تفکیک تنگی از عملکرد طبیعی اسفنکر تشخیص داده میشود. K MRCP آگر بعد از تزریق کوله سیستوکنین یا خوردن مواد غذایی چرب انجام شود ممکن است باعث کاهش PPV و NPV آزمون MRT گردد.
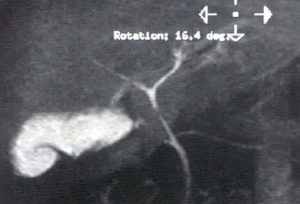
| پلانهای بالا برای پیدا کردن پلان مناسبی که انتهای دیستال مجاری صفراوی را نشان دهد تهیه می شود که پلان تصویری که انتهای دیستال را به خوبی نشان می دهد برای انجام K MRCP استفاده می شود |
| تصویر بالا که از بین تصاویر انتخاب شده است انتهای مجرای صفراوی را بهتر از بقیه نشان می دهد پلان تصویر بالا انتخاب شده و برای انجام Kinematic MRCP استفاده می شود در واقع پلان مورد نظر به صورت پی در پی تهیه می شود تا فانکشن اسفنگتر مجرای صفراوی را در تصاویر مختلف به تصویر بکشد |
اشتباهات تشخیصی در تفسیر MRCP :
Diagnostic pitfalls of MRCP interpretation
اشتباهات تشخیصی گوناگونی در تفسیر و مشاهده تصاویر MRCP بوجود میآید.
یعنی عوامل و آرتیفکتهایی که وجود بیماری ، تنگی ، سنگ و یا هر نوع نقص پرشدگی را تداعی کند و یا عوامل و آرتیفکتهایی که باعث دیده نشدن این موارد و عدم تشخیص درست شود . این عوامل به ۴ دسته تقسیم میشوند.
- عوامل تکنیکی
- عوامل خارج مجرایی(Extraductal)
- عوامل داخل مجرایی
- Intraductal normal variation
عوامل تکنیکی: عوامل تکنیکی که باعث بوجود آمدن اشتباهات تشخیصی و یا عدم تشخیص میشوند عبارتند از :
- نقص پرشدگیهای کوچک در تصاویر thick slab HASTE و MIP image دیده نمیشوند بنابراین برای بررسی نقص پرشدگیهای احتمالی باید تصاویر source image حاصل از سکانس ۳D SPC را بررسی کرد.
- در تصاویر MIP تنگی، بیشتر از مقدار واقعی نشان داده میشود بنابراین برای بررسی مقدا واقعی تنگیها از تصاویر سکانس thick slab HASTE استفاده میکنسم.
- آرتیفکت حرکتی ناشی از تنفس میتواند باعث کاهش کیفیت تصاویر شده و مجاری را بصورت دوگانه و ضخیم شده تداعی نماید. و یا ضخیم شدگی دیواره کیسه صفرا را تداعی نماید. برای از بین بردن آرتیفکت حرکتی از روشهای حذف حرکت مختلف متناسب با شرایط بیمار استفاده نماییم.
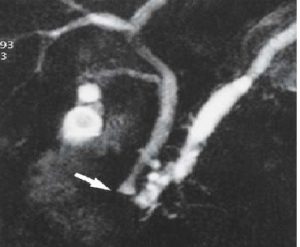
| تصویر بالا وجود ارتیفکت حرکتی را در تصویر نشان می دهد که باعث دو گانه دیده شده مجاری شده است و همچنین ضخیم شدگی دیواره کیسه صفرا را نیز تداعی می کند |
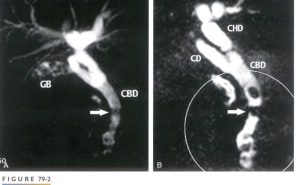
| نقص پر شدگی که در تصویر سمت راست در قسمت تحتانی کیسه صفرا دیده می شود در تصویرسمت چپ که تصویر MIP می باشد دیده نمی شود |
| تصویر سمت راست تصویر Thin Slab HASTE می باشد که سنگهای داخل مجرا را بهتر از تصویر سمت چپ نشان می دهد
تصویر سمت چپ تصویر حاصل از سکانس Thick Slab HASTE می باشد |
عوامل خارج مجرایی یا اکستراداکتال :
- آرتیفکت پالسی ناشی از عروق مجاور مجرا ممکن است باعث تصویرسازی در مجرا شده و نقص پرشدگی یا سنگ را در مجرا تداعی کند . برای بررسی احتمالی این آرتیفکت تصاویر حاصل از سکانس T2 FSE و T2 true FISP بررسی میشوند و اگر عروقی خیلی نزدیک به مجرا وجود داشته باشد بررسی میشود.
- آرتیفکت پذیرفتاری مغناطیسی ناشی از کلیپ های جراحی ، گازهای رودهای میتواند باعث کاهش سیگنال در ناحیه مربوطه شود و سنگ و یا تنگی را تداعی کند در این موارد استفاده از سکانس SS FSE از ناحه مورد نظر میتواند مفید باشد.
- تصویرسازی کیستها، آسیتهای شکمی، سیگنال لوله گوارش و ادم بافتها در تصاویر thick slab HASE و MIP نیز یاز عوامل دیگر کاهش کیفیت در تصاویر میباشد. برای از بین بردن سیگنال لوله گوارش باید مواد کنتراست نگاتیو خوراکی قبل از آزمون به بیمار داده شود. در مورد آسیتهای شکمی و ادم بافتها نیز میتوانیم با بررسی source image های سکانس ۳D SPC یا thin slab HASTE مجرا را بررسی کنیم.
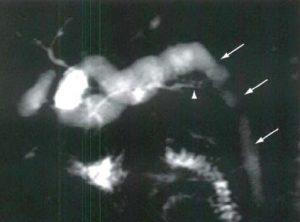
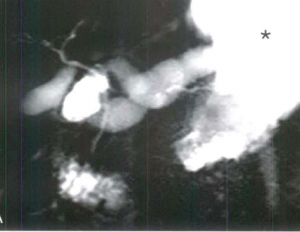
| تصویر سمت راست قبل از دادن ماده کنتراست خوراکی به بیمار و تصویر چپ بعد از دادن ماده کنتراست خوراکی به مریض تهیه شده است |
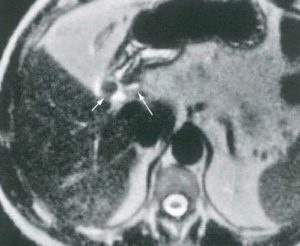
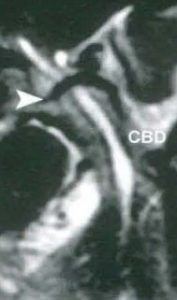
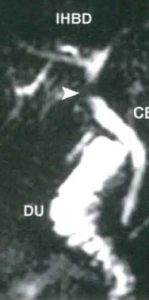
| در تصویر سمت چپ که تصویر T- S- HASTE کاهش سیگنال در مجرای داخل کبدی چپ دیده شده است که وجود تنگی را تداعی می کند بررسی تصاویر T2-W- FSE وجود شریان در نزدیکی مجرا را نشان می دهد و مشخص می شود که کاهش سیگنال دیده شده ارتیفکت می باشد |
عوامل داخل مجرایی اینتراداکتال:
سیگنال صفرا میتواند به علتهای مختلف داخل مجرایی کاهش یابد . از جمله :
- گارهای داخل مجرایی
- باقیمانده صفراوی (Debris)
- خونریزی داخل مجرایی
- تومورها
- پدیده جریان
- مواد کنتراست یونی
تمامی موارد بالا میتواند سیگنال داخل مجرا را تغییر داده و وجود سنگ یا نقص پرشدگی را تداعی نماید برای برطرف کردن اشتباهات احتمالی تصویر گاز را میتوانیم در پلان اگزیال بررسی کنیم به طوری که حباب هوا در داخل مجرا حرکت کرده و در قسمت قدامی قرار میگیرد درحالی که سنگها در موقعیت خلفی قرار میگیرند.
در مواردی که MRCP بعد از ERCP انجام میشود وجود ماده کنتراست باعث عدم دیده شدن مجرا در MRCP خواهد شد ، بنابراین باید توجه شود که MRCP حداقل ۲۴ ساعت بعد از آزمون ERCP انجام شود.
آرتیفکت جریان میتواند ناشی از حرکت صفرا در داخل مجرای دیلاته و مخصوصاً در محل وصل شدن مجرای سیستیک به CBD بوجود آید و باعث بوجود آمدن ناحیهای با سیگنال کم شده و میتواند وجود نقص پرشدگی را تداعی کند ، باید توجه شود که کاهش سیگنال ناشی از جریان در قسمت مرکزی لومن مجرا دیده میشود. در حالی که سنگها موقعیت خلفی دارند.
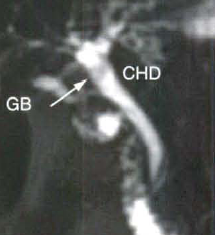
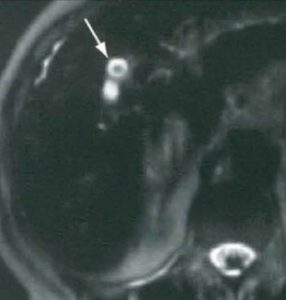
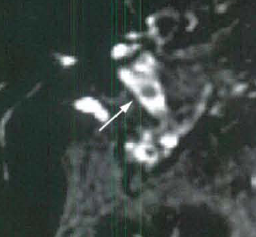
| تصویر سمت راست که T-S-HASTE می باشد وجود کاهش سیگنال در مجرا را نشان می دهد که تصویر SPC همان کاهش سیگنال را تایید می کند در حالی که بررسی مقاطع عرضی نشان می دهد که کاهش سیگنال ناشی از ارتیفکت جریان می باشد |
.در مواردی که MRCP بعد از ERCP انجام میشود وجود ماده کنتراست باعث عدم دیده شدن مجرا در MRCP خواهد شد ، بنابراین باید توجه شود که MRCP حداقل ۲۴ ساعت بعد از آزمون ERCP انجام شود.
آرتیفکت جریان میتواند ناشی از حرکت صفرا در داخل مجرای دیلاته و مخصوصاً در محل وصل شدن مجرای سیستیک به CBD بوجود آید و باعث بوجود آمدن ناحیهای با سیگنال کم شده و میتواند وجود نقص پرشدگی را تداعی کند ، باید توجه شود که کاهش سیگنال ناشی از جریان در قسمت مرکزی لومن مجرا دیده میشود. در حالی که سنگها موقعیت خلفی دارند.
عوامل ناشی از آناتومیهای نابهجای نرمال:
- ریزش En face مجرای سیستیک بداخل CBD میتواند وجود نقص پرشدگی را تداعی کند.
- حرکت مجرای سیستیک بلند در موازات و طول CBD میتواند گشادی مجرای کلدوک را تداعی نماید.
- برای برطرف کردن موارد بالا از پلانهای مختلفی تصویربرداری انجام میدهیم.
- پاپیلاری دئودنوم میتواند یک حالت بیرون زدگی پیداکرده و یک سنگ دیستال مجرا را تداعی نماید که برای برطرف کردن این مورد باید به تصاویر T2W FSE با مقاطع ۳-۴mm توجه شود.
- فعالیت اسفنکتر کلدوک میتواند با فشار در انتهای مجرا وجود سنگ یا تنگی را تداعی نماید که این حالت گذری بوده و در تصاویر بعدی ممکن است دیده نشود. تصویربرداری کینه ماتیک و تکراری میتواند در رفع این مورد مؤثر باشد .
تهیه کننده: جناب آقای ولی زاده
کارشناس ارشد MRI